
Woran denkst Du, wenn Du das Wort „Schmerz“ hörst? Kaum ein anderer Begriff ist so eindeutig und gleichzeitig so vielfältig, denn sicherlich kann sich jeder etwas darunter vorstellen, aber was genau, das kann sehr unterschiedlich sein. So gibt es stechende, bohrende, brennende, ziehende oder reißende Schmerzen. Außerdem kann das Schmerzempfinden körperlich oder psychisch sein. Die Diagnose und Behandlung einer Schmerzerkrankung stellt daher oft eine große Herausforderung dar.
Nach Angaben der Deutschen Schmerzgesellschaft lebt in Europa in etwa jedem dritten Haushalt ein Mensch mit anhaltenden Schmerzen. Hinzu kommen akute Schmerzen, die zum Beispiel nach Verletzungen, Unfällen oder Operationen auftreten. In unserem heutigen Beitrag stellen wir verschiedene Beispiele für Schmerzerkrankungen und deren Behandlung vor. Vor allem ganzheitliche und schonende Ansätze wie die Mikroimmuntherapie sind bei Schmerzzuständen eine wertvolle Behandlungsgrundlage, da sie nicht nur auf eine vorübergehende „Schmerzbetäubung“ abzielen, sondern eine langfristige Besserung anstreben.
Inhalt
- Was ist Schmerz? Aufgabe & Nutzen
- Schmerzerkrankung – wenn es über die Signalfunktion hinausgeht
- Begleitsymptome des Schmerzes
- Immunsystem & Schmerzerkrankung
- Newsletter „Gesund leben“
- Behandlung von Schmerzen
- Mikroimmuntherapie in der Schmerzbehandlung – Was sind die Besonderheiten?
- Mikroimmuntherapeuten in der Nähe finden
- Schmerzerkrankungen im Überblick
- Nächstes Mal: Silent Inflammation
- Weitere Artikel
Was ist Schmerz? Aufgabe & Nutzen
Schmerzen werden in erster Linie mit etwas Negativem in Verbindung gebracht, da sie in der Regel dazu führen, dass wir uns schlechter fühlen. Das Schmerzempfinden ist von Mensch zu Mensch verschieden, und auch die Art und Intensität des Schmerzes kann stark variieren. Dennoch ist Schmerz eine wichtige und sogar überlebenswichtige Reaktion des Körpers.

Durch Schmerzen kommuniziert der Körper mit uns und teilt uns mit, dass etwas anders oder sogar gefährlich ist. Sie stellen ein komplexes Warnsystem dar, das anzeigt, dass bereits eine Gewebeschädigung vorliegt oder eine solche droht. Auf diese Weise erfahren wir zum Beispiel auch, wann der Körper überlastet ist.
Eine Sonderform ist der sogenannte Wohlfühlschmerz. Er tritt häufig bei Dehnübungen auf. Auch hier sendet der Körper Signale aus, dass eine stärkere Dehnung zu Problemen führen kann, bei richtiger Ausführung wird der Schmerz jedoch als angenehm empfunden.
Schmerzen können auch bei der Heilung von Wunden auftreten. In diesem Szenario sind sie ebenfalls als etwas Positives anzusehen, führen aber dennoch dazu, dass wir uns unbehaglich fühlen und zum Beispiel in unserer Bewegungsfreiheit eingeschränkt sind.
Schmerzerkrankung – wenn es über die Signalfunktion hinausgeht
Als Schmerzerkrankung wird der Zustand bezeichnet, bei dem die Leit- und Warnfunktion des Schmerzes überschritten ist. Das bedeutet, dass der Schmerz einen eigenständigen Krankheitswert hat, weil er präsent, anhaltend oder wiederkehrend ist. Dauern die Beschwerden länger als drei bis sechs Monate an und führen sie zu körperlichen oder psychischen Einschränkungen, spricht man von einer Schmerzerkrankung oder einem chronischen Schmerz. Die Schmerzbelastung schränkt die Lebensqualität der Betroffenen stark ein. In einigen Fällen ist der Schmerz auf eine bestimmte Ursache zurückzuführen (z. B. Autoimmunerkrankung, Arthritis, Folgen einer Krebserkrankung o. Ä.), in anderen Fällen lässt sich kein eindeutiger Auslöser finden.
Mehr zu den verschiedenen Schmerzerkrankungen und wie sie mithilfe der Mikroimmuntherapie behandelt werden können, findest Du am Ende dieses Artikels. ↓ Zum Absatz springen
Typische Begleitsymptome bei Schmerzerkrankungen
Jeder Mensch empfindet Schmerz anders. Auch die Bewertung und Verarbeitung des unangenehmen Reizes ist individuell verschieden. Es lassen sich jedoch Symptome zusammenfassen, die häufig im Zusammenhang mit Schmerzen und einer Schmerzerkrankung auftreten.

Welche Rolle spielt das Immunsystem bei Schmerzerkrankungen?
Vor allem bei chronischen Schmerzen gehen Mediziner zunehmend davon aus, dass auch das Immunsystem zur Chronifizierung beiträgt. Ein gesundes Immunsystem schütz mit gezielten und kontrollierten Entzündungsreaktionen den Körper vor unerwünschten Eindringlingen wie Bakterien und Viren. Auch entartete Zellen können auf diese Weise aus dem Körper entfernt werden.
Gerät das Immunsystem jedoch aus dem Gleichgewicht und funktioniert nicht mehr wie vorgesehen, kann es auch ohne schützenden Grund zu Entzündungsreaktionen kommen. Solche entgleisten Entzündungen schädigen auf Dauer gesundes Gewebe im Körper. Diese Gewebeschädigung kann dann wiederum zu Schmerzen und weiteren funktionellen Folgen an verschiedenen anderen Zellen, Organen und Systemen des Organismus führen.
Daher sollte bei einer chronischen Schmerzerkrankung immer auch das Immunsystem in die Therapie miteinbezogen werden. Durch die Modulation des Immunsystems werden die eigentlichen Abwehrprozesse so korrigiert, dass sie sich wieder auf die Bekämpfung schädlicher Erreger konzentrieren können. Die Entzündungsherde im Körper sollen reduziert werden, sodass im besten Fall auch die Funktionsstörungen und Schmerzen zurückgehen.
Keine News mehr verpassen – unser Newsletter rund um Immunsystem & Mikroimmuntherapie
Das Immunsystem als unsere intelligente Abwehrzentrale ist ein sehr komplexes und spannendes Gebiet, über das es viel zu berichten gibt. Wenn Du nichts mehr verpassen willst, was wir zu den Themen Immunsystem, Gesundheit und Mikroimmuntherapie zu sagen haben, dann abonniere einfach unseren monatlichen Newsletter. Er hält Dich auf dem Laufenden, welche Themen behandelt werden und was Dich erwartet. Klicke hier, um Dich kostenlos anzumelden.

Endlich schmerzfrei – Wie lassen sich Schmerzen behandeln?
Die Behandlung von Schmerzen hängt in erster Linie von der Art und Intensität des Schmerzes ab. Akute Schmerzen (z. B. nach Verletzungen, Operationen) werden häufig medikamentös behandelt. Zusätzliche Maßnahmen können Schonung, Kühlung oder Wärme sein.
Wiederkehrende oder chronische Schmerzen stellen eine Herausforderung dar. Hier kommt der sogenannten multimodalen Therapie eine große Bedeutung zu. Da Schmerzen sehr individuell, vielschichtig und vernetzt sind, gibt es nicht die eine Behandlung. Vielmehr muss für jeden Betroffenen ein spezifischer Behandlungsansatz entwickelt und immer wieder angepasst werden.
Die multimodale Schmerztherapie verbindet verschiedene Disziplinen und stellt somit einen ganzheitlichen Ansatz dar. Bausteine können unter anderem Massagen, Physiotherapie, Ergotherapie, Entspannungstherapie, Muskeltherapien, psychologische Angebote und auch medikamentöse Ansätze sein.
Wie gezeigt, spielt das Immunsystem eine wesentliche Rolle und darf daher nicht vernachlässigt werden. Deshalb kann die Mikroimmuntherapie einen wertvollen Beitrag zur Behandlung von Schmerzerkrankungen leisten.
Mikroimmuntherapie in der Schmerzbehandlung – Was sind die Besonderheiten?
Im Mittelpunkt der Mikroimmuntherapie steht die Modulation und Wiederherstellung des natürlichen immunologischen Gleichgewichts. Dabei werden nur stark verdünnte, immuneigene Substanzen eingesetzt. Zur Mikroimmuntherapie gehören unter anderem Zytokine, Interferone, Wachstumsfaktoren und spezifische Nukleinsäuren – also alles, was der Körper selbst produziert und nutzt. Ein großer Vorteil der Mikroimmuntherapie ist daher, dass die Modulation des Immunsystems sehr schonend und nachhaltig erfolgt. Sie hilft dem Immunsystem, die Kommunikation zwischen den Immunzellen zu verbessern und Fehlfunktionen in der Immunantwort auszugleichen – und das in der Regel ohne unerwünschte Nebenwirkungen.
In der Schmerztherapie kann die Mikroimmuntherapie sowohl bei akuten als auch bei chronischen Schmerzen eingesetzt werden. Sie zielt darauf ab, die Aktivität entzündungsfördernder Zytokine zu hemmen und entzündungshemmende Mechanismen zu unterstützen, bis das natürliche Gleichgewicht wieder erreicht ist. Dadurch sollen die Entzündungsneigung und die Schmerzprozesse reduziert werden.
Die Mikroimmuntherapie wird bei der Behandlung von Schmerzerkrankungen ergänzend zu anderen therapeutischen Maßnahmen eingesetzt. Durch ihre sanfte Modulation kann sie die Verträglichkeit und Wirksamkeit einiger dieser anderen Ansätze positiv unterstützen.
Beratung durch erfahrene Mikroimmuntherapeuten
Möchtest Du mehr über die Mikroimmuntherapie bei Schmerzen oder anderen Erkrankungen erfahren? Die Mikroimmuntherapie ist ein sehr individueller Ansatz, der genau auf Dich abgestimmt wird. Lass Dich deshalb persönlich von einem Experten für Mikroimmuntherapie in Deiner Nähe beraten, was die Mikroimmuntherapie für Dich und Deine Gesundheit tun kann. Mit unserer Online-Suche wirst Du fündig.
Verschiedene Arten von Schmerzerkrankungen im Überblick
Es handelt es sich nur um eine kleine Auswahl von Schmerzerkrankungen, die keinen Anspruch auf Vollständigkeit erhebt, sondern lediglich die Vielfältigkeit von Schmerz und Schmerzursachen aufzeigen soll.
1. Akute Schmerzen
Akute Schmerzen dauern weniger als drei Monate an und entstehen durch eine offensichtliche Gewebeschädigung. Mit der Heilung der Verletzung verschwindet auch der Schmerz.
Beispiel: Schnittverletzungen oder Zahnschmerzen nach einem kariösen Zahn.
2. Chronische Schmerzen
Chronische Schmerzen sind anhaltende Schmerzen, die länger als drei bis sechs Monate bestehen oder regelmäßig wiederkehren. Meist entstehen sie, wenn akute Schmerzen nicht ausreichend behandelt wurden. Auch Verschleiß, Fehlbelastungen und Krankheiten wie Autoimmunerkrankungen können chronische Schmerzen verursachen.
Beispiel: Arthrose der Kniegelenke, Rückenschmerzen und Fibromyalgie (anhaltende Schmerzen in Muskeln und Sehnen).
3. Neuropathische Schmerzen
Neuropathische Schmerzen sind plötzlich auftretende Schmerzen ohne erkennbare Ursache. Sie sind in der Regel sehr stark und gehen vermutlich auf Nervenschäden zurück. Diese Schmerzerkrankung wird auch als chronisches regionales Schmerzsyndrom/Chronic Regional Pain Syndrom (CRPS) bezeichnet. Neben den extremen Schmerzen besteht häufig ein Temperaturunterschied zwischen dem betroffenen Bereich und dem umliegenden Gewebe.
Beispiel: Post-Zoster-Neuralgie, brennende Schmerzen in den Füßen bei diabetischer Polyneuropathie und zentrale Schmerzen bei Multipler Sklerose.
4. Kopfschmerzen und Migräne
Kopfschmerz ist nicht gleich Kopfschmerz. Es gibt viele verschiedene Arten von Kopfschmerzen wie Spannungskopfschmerzen, Cluster-Kopfschmerzen und Migräne. Kopfschmerzen und Migräne können auch chronisch werden. Begleitsymptome sind neben mittelstarken bis starken Kopfschmerzen Appetitlosigkeit, Schwindel, Übelkeit/Erbrechen, Geräusch- und Lichtempfindlichkeit sowie Augenflimmern und Sehstörungen.
5. Schmerzen durch Krebserkrankung
Eine Krebserkrankung kann nicht nur die betroffene Region schädigen, sondern den gesamten Körper negativ beeinflussen. Je nach Art und Größe des Tumors sowie Zeitpunkt und Verlauf der Behandlung kann der Krankheit den Organismus stark schwächen. Nicht selten treten Begleitsymptome wie Kraftverlust, Müdigkeit, Schmerzen, Übelkeit, Schwindel und psychische Belastungen bis hin zu Depressionen auf. Eine Krebstherapie geht daher in der Regel immer mit einer individuellen Schmerztherapie einher, bei der auch die Mikroimmuntherapie eine sehr gute und schonende Ergänzung bieten kann.
Du hast noch Fragen zu Schmerzerkrankungen oder möchtest Deine eigenen Erfahrungen teilen? Dann schreib uns gern! Wir freuen uns auf Deine Nachricht auf Instagram, Facebook oder per E-Mail!
➤ Arthrose: Im Kampf gegen Schmerz und Entzündung
➤ Was sind Autoimmunerkrankungen? Wenn der Körper gegen sich selbst kämpft
➤ Experten-Talk zur Mikroimmuntherapie mit der Mikroimmuntherapeutin Dr. Eleni Kavelara Lodge
Kontaktiere die MeGeMIT bei Fragen zur Mikroimmuntherapie. Bitte beachte: Die getroffenen Aussagen zu Indikationen und Wirksamkeit beruhen auf den Erfahrungen der praktizierenden Mikroimmuntherapeuten.
Bild: © iStock.com/g-stockstudio
















 Viele Erkrankungen stehen im Zusammenhang mit dem Immunsystem. Gerät das Immunsystem aus der natürlichen Balance, hat das mitunter Auswirkungen auf verschiedene gesundheitliche Aspekte. Einer der bekanntesten Bereiche diesbezüglich ist die Autoimmunität – hier steckt die Verbindung zum Immunsystem bereits im Namen. 5 bis 8 Prozent der Bevölkerung haben laut Schätzungen eine Autoimmunerkrankung, von denen es über 100 unterschiedliche Arten gibt. Doch nicht nur den Menschen betrifft sie, auch Hund, Katze und Co. können an einer Autoimmunerkrankung erkranken.
Viele Erkrankungen stehen im Zusammenhang mit dem Immunsystem. Gerät das Immunsystem aus der natürlichen Balance, hat das mitunter Auswirkungen auf verschiedene gesundheitliche Aspekte. Einer der bekanntesten Bereiche diesbezüglich ist die Autoimmunität – hier steckt die Verbindung zum Immunsystem bereits im Namen. 5 bis 8 Prozent der Bevölkerung haben laut Schätzungen eine Autoimmunerkrankung, von denen es über 100 unterschiedliche Arten gibt. Doch nicht nur den Menschen betrifft sie, auch Hund, Katze und Co. können an einer Autoimmunerkrankung erkranken.
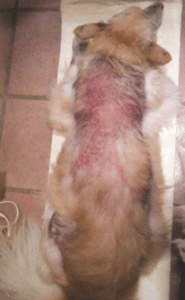 In den folgenden Monaten breiteten sich die Verkrustungen durch die anhaltenden Entzündungen am gesamten Körper aus. Der Hund litt unter Juckreiz und verlor Fell, ein Großteil des Rückens sowie Teile der Pfoten wurden kahl. Neben der stark geröteten Haut zeigten sich auch Risse und Blutungen, beispielsweise auf dem Nasenrücken. Die Augen waren gerötet und tränten des Öfteren.
In den folgenden Monaten breiteten sich die Verkrustungen durch die anhaltenden Entzündungen am gesamten Körper aus. Der Hund litt unter Juckreiz und verlor Fell, ein Großteil des Rückens sowie Teile der Pfoten wurden kahl. Neben der stark geröteten Haut zeigten sich auch Risse und Blutungen, beispielsweise auf dem Nasenrücken. Die Augen waren gerötet und tränten des Öfteren.



 Eine ➤
Eine ➤ 













 Für unsere Gesundheit ist das Immunsystem von immenser Bedeutung. Ein gesundes Immunsystem erkennt schädliche Viren, Bakterien, Keime oder entartete Zellen und sorgt dafür, dass diese möglichst schnell unschädlich gemacht werden. In einigen Fällen kommt es jedoch vor, dass sich die Immunantwort fälschlicherweise gegen den eigenen Körper und somit gegen gesundes Gewebe und normale Zellen richtet. Dann spricht man von sogenannten Autoimmunreaktionen. Was sind
Für unsere Gesundheit ist das Immunsystem von immenser Bedeutung. Ein gesundes Immunsystem erkennt schädliche Viren, Bakterien, Keime oder entartete Zellen und sorgt dafür, dass diese möglichst schnell unschädlich gemacht werden. In einigen Fällen kommt es jedoch vor, dass sich die Immunantwort fälschlicherweise gegen den eigenen Körper und somit gegen gesundes Gewebe und normale Zellen richtet. Dann spricht man von sogenannten Autoimmunreaktionen. Was sind 

 Geschwollene und tränende Augen, eine laufende Nase, Schnupfen, Atembeschwerden, starker Juckreiz – die typischen Symptome von
Geschwollene und tränende Augen, eine laufende Nase, Schnupfen, Atembeschwerden, starker Juckreiz – die typischen Symptome von