
Jeder hat es sicher schon einmal erlebt: An manchen Tagen fühlt man sich wie gerädert, wird nicht richtig wach, kann sich schlecht konzentrieren und muss immer wieder gähnen. Besonders beim Übergang von der Winterzeit zum Frühling, kann bei manchen Menschen die sogenannte Frühjahrsmüdigkeit auftreten. Man vermutet, dass sich die Blutgefäße nach der kalten Jahreszeit bei steigenden Temperaturen leicht erweitern und dies bei manchen Personen zu niedrigem Blutdruck führen kann, der wiederum Müdigkeit begünstigt. Was aber, wenn die Müdigkeit so stark und anhaltend ist, dass man den normalen Alltag nicht mehr bewältigen kann?
In diesem Fall spricht man von chronischer Fatigue oder Erschöpfung. Hast Du selbst solche Erfahrungen gemacht? Fühlst Du Dich seit einiger Zeit oft schlapp und weißt nicht, was los ist? Wir zeigen Dir, was sich hinter chronischer Erschöpfung verbirgt und was Du tun kannst, um Deine Energieressourcen zu unterstützen. In diesem Zusammenhang erklären wir auch, was die Mikroimmuntherapie bei der Behandlung von Erschöpfungszuständen leisten kann – denn wie so oft spielt auch hier Dein Immunsystem eine sehr wichtige Rolle.
Inhalt
- Überblick: Was ist eine chronische Erschöpfung?
- ME/CFS: Mögliche Auslöser & Mechanismen
- EBV und CFS – besteht ein Zusammenhang?
- Mikroimmuntherapie – sanfte Kraftquelle für Dein Immunsystem
- Mikroimmuntherapeuten in der Nähe
- Tipps für den Alltag mit chronischer Erschöpfung
- Positiver Ausblick: Forschung und Behandlungsstandards
- Newsletter-Anmeldung
- Das könnte Dich auch interessieren
Überblick: Was ist eine chronische Erschöpfung?
Unter chronischer Fatigue oder Erschöpfung versteht man einen länger andauernden (mehr als 6 Monate) bzw. chronischen Zustand von Energielosigkeit bzw. Energieverlust, der durch Erholung nicht aufgehoben werden kann. Dabei sind alltägliche bzw. soziale Aktivitäten eingeschränkt bzw. in Extremfällen nicht mehr möglich.
Die Ursachen können sehr unterschiedlich sein und von Mangelzuständen (z.B. Eisenmangel, Vitamin-B12-Mangel), hormonellen Störungen (z.B. Schilddrüsenunterfunktion), Störungen des Energiestoffwechsels, Schlafstörungen, Depressivität bis hin zu schweren Erkrankungen wie Autoimmunkrankheiten oder onkologischen Erkrankungen reichen. Wenn neben der Fatigue/Erschöpfung auch andere komplexe Beschwerden auftreten, sollte auch an ME/CFS gedacht werden. Eine entsprechende durch den Arzt/Therapeuten durchgeführte Differentialdiagnose ist entscheidend.
ME/CFS: Eine unterschätzte, komplexe Erkrankung
ME/CFS (Myalgische Enzephalomyelitis/Chronisches Fatigue-Syndrom) ist eine schwerwiegende, chronische Erkrankung. Wichtig zu wissen: ME/CFS ist nicht mit Erschöpfung/Fatigue gleichzusetzen. Es handelt sich vielmehr um eines der vielschichtigen Symptome, unter denen ME/CFS-Patienten leiden und die ihre Aktivität und somit ihren Alltag erheblich einschränken. In einigen Fällen kann es dazu kommen, dass die Betroffenen das Haus nicht mehr verlassen können, pflegebedürftig oder bettlägerig werden. Über die Hälfte der Betroffenen wird dauerhaft arbeitsunfähig. Die Krankheit tritt häufig nach Virusinfektionen und damit einhergehenden neuroimmunologischen Fehlsteuerungen auf. Da es sich um eine komplexe Erkrankung mit sehr unterschiedlichen Beschwerdebildern handelt, sind die Diagnose und Therapie besonders herausfordernd.
Eine der großen Herausforderungen dieser Krankheit ist es, sie zu diagnostizieren. Betroffene haben oft eine Odyssee an Arztbesuchen hinter sich, wobei sie leider auch oft die Erfahrung machen müssen, dass ihre Beschwerden nicht ausreichend ernst genommen oder falsch interpretiert werden. Dies beruht u. a. darauf, dass dieses Krankheitsbild vielen Ärzten noch unbekannt ist und viele der Symptome auch bei anderen Erkrankungen auftreten können. Deshalb wäre es zunächst wichtig, dass andere Erkrankungen ausgeschlossen werden. Daraufhin können Ärzte die Diagnose ME/CFS anhand verschiedener in der Praxis etablierter Fragebögen zur Erfassung der Beschwerden der Patienten stellen. Zu den bekanntesten Fragebögen für ME/CFS gehören die Kanadischen Konsenskriterien, die zahlreiche Symptome umfassen, die für mindestens 6 Monate bei Erwachsenen bzw. 3 Monate bei Kindern anhalten müssen.
Neben der Erschöpfung/Fatigue ist insbesondere eine Belastungsintoleranz – d.h. eine ausgeprägte und anhaltende Verschlimmerung aller Symptome nach geringfügiger körperlicher oder geistiger Anstrengung (sogenannte Post-Exertionelle Malaise – kurz: PEM) – charakteristisch für ME/CFS.
Weitere Beschwerden, unter denen Patienten häufig leiden, sind folgende:
• Schmerzen (z. B. Muskel- oder Gelenkschmerzen, Kopfschmerzen)
• Schlafstörungen (z. B. Einschlaf- oder Durchschlafstörungen)
• Neurologische bzw. kognitive Symptome (z. B. Konzentrations-, Merk- oder Wortfindungsstörungen – oft als „Brainfog“ bezeichnet)
• Symptome des autonomen Nervensystems – d.h. des unbewusst gesteuerten Teils des Nervensystems (z. B. Schwindel, Benommenheit, Herzrasen nach Lagewechsel)
• Neurohormonelle Symptome (z. B. gestörte Körpertemperatur, Gewichtszunahme/-abnahme)
• Immunologische Symptome (z. B. grippeähnliche Symptome, schmerzhafte und geschwollene Lymphknoten, Halsschmerzen)
ME/CFS: Mögliche Auslöser & Mechanismen
Trotz der Tatsache, dass ME/CFS bereits 1969 als neurologische Erkrankung klassifiziert wurde, sind ihre genauen Ursachen bis heute nicht vollständig geklärt. Generell geht man von einem Bündel verschiedener Auslöser aus, die sowohl umweltbedingt als auch veranlagungsbedingt sein können. Zu den Triggerfaktoren zählen u.a. Infektionen, einschneidende psychische Stresssituationen oder Halswirbelsäulen- bzw. Schädel-Hirn-Traumata.
All diese Faktoren können den Organismus auf mehreren Ebenen belasten. So geht man davon aus, dass ME/CFS mit Störungen im Gefäßsystem, dem Energiestoffwechsel, dem Nervensystem sowie dem Immunsystem einhergeht.
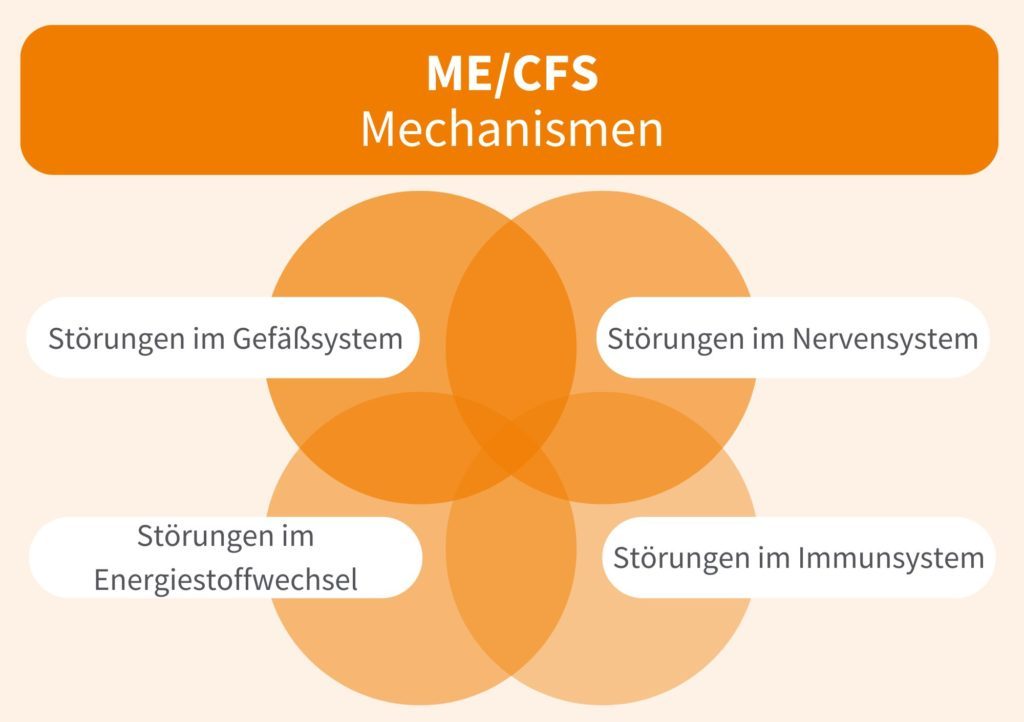
All diese Faktoren kommen daher auch als mögliche (Mit-)Auslöser einer chronischen Erschöpfung in Betracht. Teilweise berichten Betroffene, dass sie die Erschöpfungsphasen erstmals nach einer viralen oder bakteriellen Infektion bemerkt haben. Auch Operationen, Traumata oder hormonelle Veränderungen werden als Ursachen genannt, die der Erschöpfung vorausgegangen sind. Bei anderen Patient:innen ist es hingegen nicht möglich, eine klare Ursache zu bestimmen.
Generell geht man meist von einem Bündel verschiedener Auslöser aus, die sowohl umweltbedingt als auch veranlagungsbedingt sein können.
EBV und ME/CFS – besteht ein Zusammenhang?
Das Epstein-Barr-Virus scheint bei ME/CFS eine besondere Rolle zu spielen. Wie bereits erwähnt, geht oftmals eine Infektion mit Viren oder Bakterien dieser Erkrankung voraus. Das Epstein-Barr-Virus trägt fast jeder Mensch in sich. Es wird vom Immunsystem kontrolliert, sodass oft keine Symptome oder Beschwerden auftreten. Dies kann sich ändern, wenn das Immunsystem negativ beeinflusst und das EBV reaktiviert wird. Das Immunsystem wird weiter belastet und es kann zu Störungen kommen, die sich auf weitere Organe und Systeme auswirken können. Auf diese Weise kann auch die chronische Erschöpfung ausgelöst werden.
Neben EBV wurde auch SARS-CoV-2, der zu COVID-19 oder Long COVID führen kann, ebenfalls mit ME/CFS in Verbindung gebracht. Auch hier werden das Immunsystem und der Körper nachhaltig belastet und können durch anhaltende Müdigkeit und Erschöpfung gekennzeichnet sein.
Mehr zu diesem Thema erfährst Du hier: ME/CFS – was heißt das genau? Und wieso wird es oft mit COVID in Verbindung gebracht?
Mikroimmuntherapie – sanfte Kraftquelle für Dein Immunsystem
Doch wie lässt sich chronische Erschöpfung behandeln, wenn selbst Ruhe und ausreichend Schlaf in der Regel keine Besserung versprechen? Leider gibt es auch für die Therapie von ME/CFS noch keine einheitlichen Richtlinien. Die Vielfalt der möglichen Symptome und Ursachen erschwert die Festlegung eines Behandlungsstandards.
Bislang ist die Therapie vor allem symptomorientiert und wird individuell an die Patient:innen angepasst. Ein wesentlicher Bestandteil der Therapie ist vor allem der richtige Umgang mit den eigenen Energieressourcen: Welche Energie steht zur Verfügung? Welche Faktoren können sie negativ beeinflussen? Wie kann ich meine Energie gut einteilen und Überlastung vermeiden?
Da chronische Erschöpfung häufig auf eine Immunstörung zurückgeführt wird, liegt der Gedanke nahe, direkt am Immunsystem anzusetzen. Ein intaktes und gesundes Immunsystem ist die Basis, auf der die weitere Therapie aufbauen und stützen kann. Hier setzt die Mikroimmuntherapie an: Als Low-Dose-Immuntherapie zielt sie darauf ab, das Ungleichgewicht auf immunologischer Ebene sanft auszugleichen und die natürliche Homöostase wiederherzustellen. Erschöpfende Faktoren wie anhaltende Entzündungen, hormonelle Veränderungen oder Infektionen können so sanft ausgeglichen werden. Dies kann sich wiederum positiv auf die körpereigenen Energieressourcen auswirken.

Die Mikroimmuntherapie hat verschiedene Formeln, die je nach Befund ausgewählt werden. Einige Formeln konzentrieren sich auf eine grundlegende Unterstützung des Immunsystems, andere sind speziell auf Infektionen, Autoimmunerkrankungen oder neurologische Störungen und Stress ausgerichtet. Alle Formeln enthalten vorwiegend Zytokine und andere Botenstoffe, mit denen der Körper vertraut ist und die er selbst produziert. Diese werden in niedrigen Dosierungen eingesetzt. Dadurch gilt die Mikroimmuntherapie als äußerst schonend und gut verträglich.
Mehr zur Mikroimmuntherapie erfahren – Mikroimmuntherapeuten in Deiner Nähe
Die Funktionsweise des Immunsystems ist sehr komplex. Um mehr darüber zu erfahren, wie das Immunsystem an verschiedenen Prozessen im Körper beteiligt ist und wie die Mikroimmuntherapie zu einem gesunden Immunsystem beitragen kann, stehen Dir unsere erfahrenen Expertinnen und Experten für Mikroimmuntherapie gerne zur Seite.
Mit unserer Online-Suche findest Du ganz einfach Mikroimmuntherapeutinnen und -therapeuten in Deiner Nähe!
Tipps für den Alltag mit chronischer Erschöpfung
Der erste Schritt bei chronischer Erschöpfung ist die Suche nach Informationen. Aufgrund der Komplexität der einzelnen Symptome und Auslöser wird die Diagnose oft erst spät gestellt und die Betroffenen fühlen sich meist überfordert und hilflos. Wenn es Dir so geht, ist das verständlich und nicht schlimm.
Wichtig ist, dass Du Dich damit auseinandersetzt. Hilfe bekommst Du nicht nur bei einem Arzt oder einem Mikroimmuntherapeuten, sondern auch, indem Du Dich mit anderen Betroffenen austauschst. So erhältst Du oft hilfreiche Tipps aus erster Hand.
Was Du sonst noch tun kannst:
- Sanfte Bewegung– Spaziergänge an der frischen Luft kurbeln den Kreislauf an und verringern Stress. Achte dabei darauf, dass Du Dich nicht überanstrengst, sondern die Bewegung genießen kannst.
- Ruhe und Entspannung – Bei chronischer Erschöpfung sind Dein Körper und Deine Psyche stark beansprucht. Gönne ihnen Auszeit und versuche es zum Beispiel mit bewussten Entspannungsübungen.
- Gesund essen – Die Ernährung hat großen Einfluss auf Wohlbefinden, Immunsystem und Gesundheit. Achte auf eine ausgewogene Ernährung mit natürlichen und frischen Zutaten.
- Viel trinken – Auch Hydration ist für den Körper sehr wichtig. Trinke genügend, damit Dein Körper alle wichtigen Aufgaben erfüllen kann; am besten Wasser oder Tees.
- Erholsam schlafen – Bei chronischer Erschöpfung scheint Schlaf zunächst keine wirkliche Besserung zu bringen. Dennoch ist es sehr wichtig, dass Du ausreichend schläfst, da Dein Körper und Dein Immunsystem diesen zur Regeneration brauchen. Halte Dich an einen festen Schlafrhythmus und sorge für eine gute Schlafatmosphäre.
- Nette Leute treffen – Der Mensch ist ein soziales Wesen. Aus diesem Grund spielt auch sozialer Kontakt für viele eine wichtige Rolle, um gesund und ausgeglichen zu sein. Treff Dich mit Freunden und Familie, achte aber darauf, Dich nicht zu stressen oder zu überlasten, denn auch soziale Interaktionen können erschöpfen.
Positiver Ausblick: Forschung und Behandlungsstandards
Wir haben in diesem Artikel mehrfach darauf hingewiesen, dass ME/CFS mit Schwierigkeiten und Unwissenheit verbunden ist. Abschließend möchten wir daher noch einmal explizit auf die positiven Entwicklungen in Medizin, Forschung und Gesellschaft eingehen, die die Hoffnung stärken, dass die Erkrankung in Zukunft noch besser verstanden und behandelt werden kann. Denn je mehr wir über diese Erkrankung herausfinden, desto besser können wir sie künftig behandeln oder sogar präventiv vorbeugen.
Hier einige Beispiele:
- Kongresse, Aktionstage und Symposien zu ME/CFS stärken die allgemeine Wahrnehmung für die Erkrankung (z. B. Internationaler ME/CFS-Tag, Veranstaltungen der Charité Berlin)
- Forschungsförderung für Studien zu ME/CFS (bislang erhielt das Feld kaum Förderungen)
- Berichte zu ME/CFS in der Tagespresse und den allgemeinen Nachrichtensendungen
- Anhörung im Gesundheitsausschuss des Bundestags und Fachgespräche mit Parteien
- Unrest auf YouTube – preisgekrönte Dokumentation zu ME/CFS auch in den modernen Medien
- Fortbildungsmöglichkeiten für medizinische Fachkräfte (z. B. Webinar „Chronischer Erschöpfung multimodal begegnen“ der MeGeMIT)
- Social Media: In den sozialen Medien findet das Thema ME/CFS immer mehr Raum – besonders Betroffene berichten hier über ihre Erfahrungen. Übrigens: Auch bei uns ist in diesem Monat die chronische Müdigkeit das Hauptthema auf Instagram – schau doch mal vorbei
(Quelle Punkt 1–5: https://www.mecfs.de/mecfs-update-2-2023/)
Immer auf dem Laufenden bleiben – News direkt in Dein Postfach
Unsere Blogbeiträge liefern Dir neue Erkenntnisse und Du möchtest keinen Artikel mehr verpassen? Dann melde Dich für unseren Newsletter an, der Dich einmal pro Monat darüber informiert, welche Themen auf der Agenda stehen. Kostenlos, schnell und zuverlässig erhältst Du Neuigkeiten rund um die Mikroimmuntherapie. Hier geht es zur Anmeldung.

Wenn Du noch Fragen zur chronischen Erschöpfung, zur Mikroimmuntherapie oder zu einem anderen Gesundheitsthema hast, dann schreib uns gern. Du findest uns auf Instagram und Facebook oder Du kontaktierst uns per E-Mail!
Das könnte Dich auch interessieren
CFS behandeln: Chronisches Erschöpfungssyndrom/Chronic Fatigue Syndrome
Long-COVID-Forschung – aktuelle Erkenntnisse und Entwicklungen
Wenn Müdigkeit zur Dauerschleife wird – Ursachen und Behandlung von anhaltender Müdigkeit
Kontaktiere die MeGeMIT bei Fragen zur Mikroimmuntherapie. Bitte beachte: Die getroffenen Aussagen zu Indikationen und Wirksamkeit beruhen auf den Erfahrungen der praktizierenden Mikroimmuntherapeuten.
Bild: © iStock.com/microgen











 Unser Körper leistet täglich eine Menge. Regelmäßige Pausen und Erholung sind daher wichtig, um neue Kraft zu tanken. Dennoch kennt vermutlich jeder das Gefühl von Erschöpfung und Antriebslosigkeit – zum Beispiel nach einem auspowernden Training oder in stressigen oder niedergeschlagenen Lebensepisoden. Bei
Unser Körper leistet täglich eine Menge. Regelmäßige Pausen und Erholung sind daher wichtig, um neue Kraft zu tanken. Dennoch kennt vermutlich jeder das Gefühl von Erschöpfung und Antriebslosigkeit – zum Beispiel nach einem auspowernden Training oder in stressigen oder niedergeschlagenen Lebensepisoden. Bei 





 Müdigkeit ist im Grunde ein ganz normaler Körperzustand, der signalisiert, dass uns Ruhe und Erholung fehlen. Meist ist uns der Grund für einen Tag, an dem wir uns sehr müde und kraftlos fühlen, bekannt: zu wenig Schlaf. Nach einer kurzen oder unruhigen Nacht fühlen wir uns am darauffolgenden Tag meist erschöpft. Auch Konzentration fällt dann oft schwer. Mit genügend Pausen und erholsamem Schlaf lässt sich dieser Zustand in der Regel schnell wieder beheben.
Müdigkeit ist im Grunde ein ganz normaler Körperzustand, der signalisiert, dass uns Ruhe und Erholung fehlen. Meist ist uns der Grund für einen Tag, an dem wir uns sehr müde und kraftlos fühlen, bekannt: zu wenig Schlaf. Nach einer kurzen oder unruhigen Nacht fühlen wir uns am darauffolgenden Tag meist erschöpft. Auch Konzentration fällt dann oft schwer. Mit genügend Pausen und erholsamem Schlaf lässt sich dieser Zustand in der Regel schnell wieder beheben.